攝取植物乳桿菌(1億,持續4周)有助於改善慢性便秘患者的大便軟硬度,停止攝取後且可持續效果
本文章導讀自:
Probiotics Ameliorate Stool Consistency in Patients with Chronic Constipation: A Randomized, Double-Blind, Placebo-Controlled Study
摘要
背景/目的: 在腸易激綜合徵便秘 (IBS-C) 或功能性便秘 (FC) 患者中研究益生菌在改善臨床症狀、改變糞便微生物群和調節血清免疫細胞因子水平方面的功效。
方法: 2016 年 10 月至 2017 年 2 月在韓國慶熙大學醫院進行了一項隨機、雙盲、安慰劑對照試驗。針對18-75 歲診斷為 IBS-C 或 FC 的患者(根據羅馬四準則),每天服用益生菌(3.0 × 10 8 CFU/g 嗜熱鏈球菌 MG510 和 1.0 × 10 8 CFU/g 植物乳桿菌 LRCC5193)或安慰劑,持續 4 週(第 1-4 週),隨後進行 4 週的清除期無需干預(第 5-8 週)。該研究的主要結果是根據布里斯託大便形式量表和完全自主排便(CSBM)評估功效。
結果: 通過布里斯託大便形式量表測量的大便稠度在益生菌組 (n = 88) 中明顯優於安慰劑組 (n = 83)(第 8 週時為 3.7 ± 1.1 vs. 3.1 ± 1.1 , P = 0.002),不過在CSBM中沒有發現顯著差異,另外,益生菌組的生活質量明顯好於安慰劑組。在 4 週時,益生菌組的糞便微生物組中植物乳桿菌的相對豐度顯著高於安慰劑組(P = 0.029)。然而,其他微生物組和血清細胞因子的水平(IL-10/IL-12 比率和 TNF-α)在兩組之間沒有顯著差異。
結論:益生菌可顯著改善慢性便秘患者的大便稠度。此外,在停止補充益生菌後,植物乳桿菌對糞便稠度的有益作用仍然存在。
簡介
便祕在一般人身上所發生的機率為5-20%,為最常見的消化系統疾病。其特徵為大便為塊狀或硬塊、排便次數較少、排便有不完全感等等[1, 2]。涉及便祕的兩種主要功能性腸病為腸易激綜合徵便秘 (IBS-C) 或功能性便秘 (FC) ,這兩種類性的腸病主要以有無腹痛來區分: IBS-C有明顯的腹痛、腹脹;FC則是缺乏器質性病因,沒有結構異常或代謝障礙,所以沒有明顯得腹痛[3, 4]。目前已被用於治療便秘的方法有很多,如膨化劑、灌腸劑、滲透性或刺激性瀉藥、飲食改變及行為改變,不過大約一半的患者對症狀不滿意[5]。
益生菌為宿主提供有益微生物群,可以改善便秘所引起的腸道微生物群紊亂[6, 7]。先前雖有研究益生菌對於IBS-C的治療作用,但結果不一致,有些研究效果有改善,有些研究則認為沒有明顯效果。
然而,2016所更新的 羅馬四準則 表明IBS-C和FC是連續存在的,而不是獨立的疾病,因为FC患者並沒有完全擺脫腹痛或腹脹[3,30]。 因此,在此研究旨在根據 羅馬四準則 將 IBS-C和FC納入慢性便秘,並探討益生菌在改善臨床症狀、改變糞便菌群及調節血清免疫細胞因子水平等方面的作用在慢性便秘(IBS-C或FC)病人身上的效果。
結果
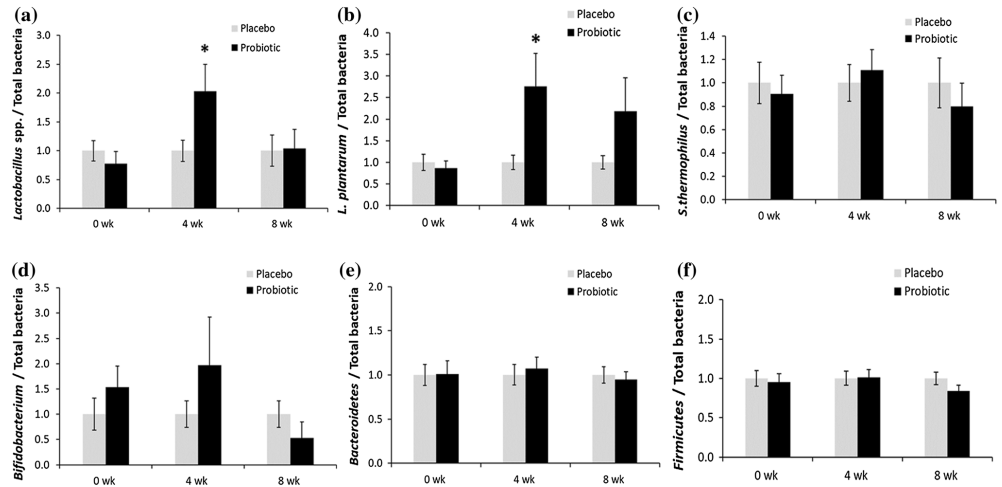
在治療4周後,益生菌组的乳桿菌屬(Lactobacillus spp.)和植物乳桿菌(Lactobacillus plantarum)的相對豐富度顯著高於安慰組(P=0.049和P=0.029)。然而,乳桿菌屬的相對豐富度在8周之後下降到基限水平,而益生菌组的植物乳桿菌相對豐富度在8周時仍高於安慰劑組,但差異無統計學意義(2.19±0.77 vs. 1.00±0.16,P=0.137)。
另一組的嗜熱鏈球菌(Streptococcus thermoophilus)、雙歧桿菌(Bifdobacterium spp.)、擬桿菌門(Bacteroidetes spp.)和厚壁菌门(Firmicutes)的相對豐富度在研究期間均無明顯變化。(圖一)
結論
作者發現透過攝入益生菌,在4周改善慢性便秘患者的糞便一致性及糞便成分的微生物群,並且持續8周,尤其是 植物乳桿菌。同時,益生菌的攝入也改善了患者的生活質量。
參考文獻
1.Singh G, Lingala V, Wang H, et al. Use of health care resources and cost of care for adults with constipation. Clin Gastroenterol Hepatol. 2007;5:1053–1058.
2.Ford AC, Quigley EM, Lacy BE, et al. Efcacy of prebiotics, probiotics, and synbiotics in irritable bowel syndrome and chronic idiopathic constipation: systematic review and meta-analysis. Am J Gastroenterol. 2014;109:1547–1561.
3.Mearin F, Lacy BE, Chang Let al. Bowel disorders. Gastroenterology. Epub. 02/18/2016.
4.Longstreth GF, Thompson WG, Chey WD, Houghton LA, Mearin F, Spiller RC. Functional bowel disorders. Gastroenterology.2006;130:1480–1491.
5.Johanson JF, Kralstein J. Chronic constipation: a survey of the patient perspective. Aliment Pharmacol Ther. 2007;25:599–608.
6.Kassinen A, Krogius-Kurikka L, Makivuokko H, et al. The fecal microbiota of irritable bowel syndrome patients difers signifcantly from that of healthy subjects. Gastroenterology. 2007;133:24–33.
7.Attaluri A, Jackson M, Valestin J, Rao SS. Methanogenic fora is associated with altered colonic transit but not stool characteristics in constipation without IBS. Am J Gastroenterol. 2010;105:1407–1411.